- Автор Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:39.
- Последно модифициран 2025-11-02 20:14.
Антифосфолипиден синдром
Съдържанието на статията:
- Причини и рискови фактори
- Форми на заболяването
- Симптоми
- Диагностика
- Лечение
- Възможни усложнения и последици
- Прогноза
- Предотвратяване
Антифосфолипидният синдром (APS) е придобито автоимунно заболяване, при което имунната система произвежда антитела (антифосфолипидни антитела, aPL) към фосфолипиди в мембраните на собствените си клетки или към определени кръвни протеини. В този случай се наблюдават увреждания на кръвосъсирващата система, патология по време на бременност и раждане, намаляване на броя на тромбоцитите, както и редица неврологични, кожни и сърдечно-съдови нарушения.

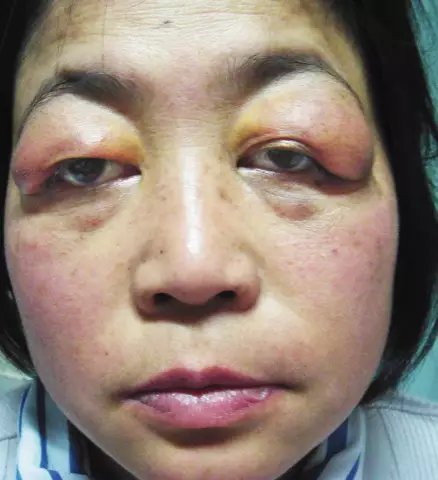
Кожни прояви на антифосфолипиден синдром
Болестта принадлежи към тромбофилната група. Това означава, че основната му проява е повтаряща се тромбоза на различни съдове.
За първи път информация за ролята на специфичните автоантитела в развитието на нарушения на коагулационната система, както и характерните симптоми на заболяването, беше представена през 1986 г. от английския ревматолог Г. Р. В. Хюз, а през 1994 г. на международен симпозиум в Лондон беше предложено да се използва терминът „синдром Хюз.
Разпространението на антифосфолипидния синдром в популацията не е напълно изяснено: специфични антитела в кръвта на здрави хора се откриват, според различни източници, в 1-14% от случаите (средно 2-4%), броят им се увеличава с възрастта, особено при наличие на хронични заболявания. Независимо от това, честотата на заболяването при младите хора (дори по-скоро при деца и юноши) е значително по-висока, отколкото при възрастните хора.
Според съвременните концепции антифосфолипидните антитела са хетерогенна група имуноглобулини, които реагират с отрицателно или неутрално заредени фосфолипиди с различни структури (например антитела към кардиолипин, антитела към бета-2-гликопротеин, лупус антикоагулант).
Беше отбелязано, че жените се разболяват 5 пъти по-често от мъжете, като пикът пада на средната възраст (около 35 години).
Синоними: синдром на Хюз, фосфолипиден синдром, синдром на антифосфолипидни антитела.
Причини и рискови фактори
Причините за заболяването все още не са установени.
Отбелязва се, че преходно повишаване на нивото на антифосфолипидни антитела се случва на фона на някои вирусни и бактериални инфекции:
- хепатит С;
- инфекции, причинени от вируса на Epstein-Barr, човешки имунодефицитен вирус, цитомегаловирус, парвовирус В19, аденовирус, вируси на херпес зостер, морбили, рубеола, грип;
- проказа;
- туберкулоза и заболявания, причинени от други микобактерии;
- салмонелоза;
- стафилококови и стрептококови инфекции;
- q треска; и т.н.
Известно е, че при пациенти с антифосфолипиден синдром честотата на различни автоимунни заболявания е по-висока от средната сред населението. Въз основа на този факт някои изследователи предполагат генетично предразположение към болестта. Като доказателство в този случай се цитират статистически данни, според които 33% от роднините на пациенти с APS са носители на антифосфолипидни антитела.

Патогенеза на антифосфолипиден синдром
Три точки генетични мутации, които могат да бъдат свързани с образуването на болестта, най-често се споменават в европейските и американските популации: мутация на Лайден (мутация на фактор V в коагулацията на кръвта), мутация на гена на протромбин G20210A и дефект в гена 5,10-метилентетрахидрофолат редуктаза C677T.
Форми на заболяването
Разграничават се следните подтипове на антифосфолипиден синдром:
- антифосфолипиден синдром (развива се на фона на всяко заболяване, по-често автоимунно, идентифицирано през 1985 г.);
- първичен антифосфолипиден синдром (описан през 1988 г.);
- катастрофални (CAFS, описани през 1992 г.);
- серонегативни (SNAFS, отделени в отделна група през 2000 г.);
- вероятна APS или пре-антифосфолипиден синдром (описан през 2005 г.).
През 2007 г. бяха идентифицирани нови разновидности на синдрома:
- микроангиопатична;
- повтарящи се катастрофални;
- кръст.
Във връзка с други патологични състояния, антифосфолипидният синдром се класифицира, както следва:
- първичен (това е независимо заболяване, не е свързано с други патологии);
- вторичен (развива се на фона на съпътстващ системен лупус еритематозус или други автоимунни заболявания, лупус-подобен синдром, инфекции, злокачествени новообразувания, васкулит, фармакотерапия с определени лекарства).
Симптоми
Клиничната картина, свързана с циркулацията на антифосфолипидни антитела в системната циркулация, варира от асимптоматично пренасяне на антитела до животозастрашаващи прояви. Всъщност всеки орган може да участва в клиничната картина на антифосфолипидния синдром.
Антителата са способни да повлияят неблагоприятно на регулаторните процеси на коагулационната система, причинявайки техните патологични промени. Установено е и влиянието на AFL върху основните етапи на развитието на плода: затруднение при имплантиране (фиксиране) на оплодено яйце в маточната кухина, смущения в плацентарната кръвоносна система и развитие на плацентарна недостатъчност.

Клинични прояви на антифосфолипиден синдром
Основните условия, появата на които може да показват наличието на антифосфолипиден синдром:
- повтаряща се тромбоза (особено дълбоки вени на долните крайници и артериите на мозъка, сърцето);
- повторна белодробна емболия;
- преходни исхемични нарушения на мозъчното кръвообращение;
- удар;
- еписиндром;
- хореиформна хиперкинеза;
- множествен неврит;
- мигрена;
- напречен миелит;
- сензоневрална загуба на слуха;
- преходна загуба на зрение;
- парестезия (чувство на изтръпване, пълзене пълзи);
- мускулна слабост;
- виене на свят, главоболие (до непоносимо);
- нарушения на интелектуалната сфера;
- инфаркт на миокарда;
- увреждане на клапанния апарат на сърцето;
- хронична исхемична кардиомиопатия;
- интракардиална тромбоза;
- артериална и белодробна хипертония;
- инфаркти на черния дроб, далака, червата или жлъчния мехур;
- Панкреатит;
- асцит;
- бъбречен инфаркт;
- остра бъбречна недостатъчност;
- протеинурия, хематурия;
- нефротичен синдром;
- увреждане на кожата (ретикуларен ливедо - възниква при повече от 20% от пациентите, посттромбофлебитни язви, гангрена на пръстите на ръцете и краката, множество кръвоизливи с различна интензивност, синдром на лилав пръст);
- акушерска патология, честота на поява - 80% (фетална загуба, по-често през II и III триместър, късна гестоза, прееклампсия и еклампсия, забавяне на вътрематочния растеж, преждевременно раждане);
- тромбоцитопения от 50 до 100 х 10 9 / л.
Диагностика
Поради широкия спектър от различни симптоми, които болестта може да прояви, диагнозата често е трудна.
За да се подобри точността на диагнозата на антифосфолипиден синдром, през 1999 г. са формулирани критерии за класификация, според които диагнозата се счита за потвърдена, когато се комбинират (поне) един клиничен и един лабораторен признак.
Клиничните критерии (въз основа на данните от анамнезата) са съдова тромбоза (един или повече епизоди на съдова тромбоза от всякакъв калибър във всякакви тъкани или органи и тромбозата трябва да бъде потвърдена инструментално или морфологично) и патология на бременността (една от изброените опции или тяхната комбинация):
- един или повече случаи на вътрематочна смърт на нормален плод след 10-та седмица от бременността;
- един или повече случаи на преждевременно раждане на нормален плод преди 34 гестационна седмица поради тежка прееклампсия, или еклампсия, или тежка плацентарна недостатъчност;
- три или повече последователни случая на спонтанно прекратяване на нормална бременност (при липса на анатомични дефекти, хормонални нарушения и хромозомна патология от страна на който и да е родител) преди 10-та гестационна седмица.
Лабораторни критерии:
- антитела към кардиолипинов IgG- или IgM-изотип, открити в серума в средни или високи концентрации най-малко 2 пъти след поне 12 седмици чрез стандартизиран ензимно-свързан имуносорбентен анализ (ELISA);
- антитела към бета-2-гликопротеин-1 IgG- и (или) IgM-изотип, открити в серума в средни или високи концентрации поне 2 пъти след поне 12 седмици по стандартизиран метод (ELISA);
- лупус антикоагулант в плазмата при два или повече случая на изследване с интервал от поне 12 седмици, определен съгласно международните препоръки.

Диагностиката на антифосфолипидния синдром включва редица лабораторни кръвни изследвания
Антифосфолипидният синдром се счита за потвърден, ако има един клиничен и един лабораторен критерий. Болестта се изключва, ако се открият антифосфолипидни антитела без клинични прояви или клинични прояви без aPL за по-малко от 12 седмици или повече от 5 години.
Лечение
Няма общоприети международни стандарти за лечение на болестта; лекарства с имуносупресивни ефекти не са показали достатъчна ефективност.
Фармакотерапията на антифосфолипидния синдром е насочена главно към предотвратяване на тромбоза, използвана:
- индиректни антикоагуланти;
- антитромбоцитни агенти;
- хиполипидемични средства;
- аминохинолинови препарати;
- антихипертензивни лекарства (ако е необходимо).
Възможни усложнения и последици
Основната опасност за пациентите с антифосфолипиден синдром са тромботичните усложнения, които непредсказуемо засягат всички органи, водещи до остри нарушения на кръвообращението в органи.

Антифосфолипидният синдром води до спонтанен аборт
Освен това за жените в детеродна възраст значителни усложнения са:
- спонтанен аборт;
- забавено вътрематочно развитие на плода в резултат на нарушен плацентарен кръвен поток и хронична хипоксия;
- отлепване на плацентата;
- гестоза, прееклампсия, еклампсия.
Прогноза
Тромбозата на артериалните съдове, висока честота на тромботични усложнения и тромбоцитопения се считат за прогностично неблагоприятни фактори по отношение на смъртността при APS, а наличието на лупус антикоагулант се счита за лабораторни маркери. Ходът на заболяването и тежестта и разпространението на тромботичните усложнения са непредсказуеми.
Предотвратяване
Не е възможно да се предотврати развитието на болестта при сегашното ниво на развитие на медицината. Независимо от това, постоянното диспансерно наблюдение ни позволява да оценим риска от тромботични усложнения, често да ги предотвратяваме и своевременно да откриваме съпътстваща патология.
Видеоклип в YouTube, свързан със статията:

Олеся Смольнякова Терапия, клинична фармакология и фармакотерапия За автора
Образование: висше, 2004 г. (GOU VPO "Kursk State Medical University"), специалност "Обща медицина", квалификация "Доктор". 2008-2012 - Аспирант на Катедра по клинична фармакология, KSMU, кандидат на медицинските науки (2013 г., специалност „Фармакология, клинична фармакология“). 2014-2015 - професионална преквалификация, специалност „Мениджмънт в образованието“, FSBEI HPE „KSU“.
Информацията е обобщена и е предоставена само с информационна цел. При първите признаци на заболяване се обърнете към Вашия лекар. Самолечението е опасно за здравето!